糖尿病(症状/合併症/原因/予防)
血糖とインスリンの関係
通常、食事をすると栄養素の一部はブドウ糖となって腸から吸収され血液の中に入ります。すると、血糖値が上昇し、それに反応してすみやかにすい臓から「インスリン」というホルモンが分泌されます。血液中のブドウ糖はインスリンによって筋肉、脂肪、肝臓などの細胞内に取り込まれ、私たちが生きるために必要なエネルギー源として利用されます。このインスリンの働きによって糖は血液中にあふれることなく一定の範囲にコントロールされています。
ところが、このインスリンの分泌がない、あるいは少ない、分泌されていてもインスリンが十分に働かない状況になると、血液中に糖があふれて高血糖となります。これが糖尿病です。
高血糖になる2つの原因
①インスリン分泌の低下
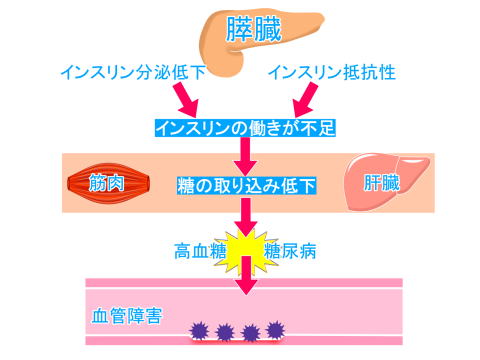
インスリンは血糖値を下げるホルモンです。すい臓のβ細胞から分泌されます。
高血糖状態にあるとすい臓は血糖値を下げるためにインスリンをたくさん作り出そうと頑張りますが、この状態が長く続くとすい臓自体が疲れてしまい、インスリンの分泌が少なくなってしまいます。糖尿病がない方でも欧米人と比べて日本人を含む東アジア系民族は、もともとインスリン分泌能が低い傾向にあるといわれています。また肥満が少ないにも関わらず糖尿病を発症しやすいとも指摘されています。
②インスリン抵抗性
インスリンの働きが十分に発揮できない状態をインスリン抵抗性といいます。インスリン抵抗性の要因は、肥満、運動不足、高脂肪食、ストレス、遺伝などと考えられています。インスリン抵抗性があると肝臓や筋肉などの組織でブドウ糖の利用がされにくく、その結果高血糖をきたします。そして血糖値を正常に戻すためにより多くのインスリンが必要となってしまいます。このような状態が慢性的に続くと、やがてすい臓は疲れてしまいインスリンの分泌までも減ってしまうのです。また、インスリン抵抗性によって血糖値だけではなく血圧や血液中の脂質コントロールにも異常が生じてしまう可能性があります。糖尿病だけでなく、高血圧、脂質異常症など様々な生活習慣病の発症につながる恐れもあります。
糖尿病のタイプ
1型糖尿病について
1型糖尿病とはすい臓のβ細胞が何らかの原因で壊されることにより、インスリン分泌ができなくなり発症する自己免疫疾患と考えられています。日本人の糖尿病の10人に1人ほどです。自分の身体でインスリンを作ることができなくなるため毎日血糖値を測定しながらインスリン自己注射していきます。適切にインスリンを補充することが最も重要です。「生活に合わせてインスリンを打つ」ことにより、より良好な血糖コントロールを達成し、生活の質(QOL)を上げることができます。
当院では、インスリンポンプ療法も行っております。また、freestyleリブレの使用や、リアルタイムCGMを併用した血糖管理、SAP療法の導入も可能です。
また食事療法ではカーボカウントについての栄養相談も大船駅徒歩2分の当院で受けられます。
2型糖尿病について
日本ではおよそ1000万人が糖尿病に罹患していると推測され、その糖尿病の大部分を占めているのが2型糖尿病です。要因は肥満、食べ過ぎなどの食生活、ストレス、運動不足などの環境因子と遺伝(体質)にあると考えられています。糖尿病治療は食事療法と運動療法が基本であり、状態によってはお薬を使用しながらインスリンの働きを改善することで血糖値を良い状態にコントロールしていきます。治療を継続し血糖コントロールを良い状態にしておくことによって糖尿病の悪化を防ぎ、様々な合併症の発症、進行を予防していくことができます。
境界型糖尿病、糖尿病予備軍について
食後の血糖値を下げる働きをするホルモンはインスリンしかありません。
糖尿病を予防するためには食後の急激な血糖値の上昇を抑えインスリンの分泌を節約することです。そのためには生活習慣の改善が必要になる場合もあるでしょう。
血糖値は検査をしなければわかりません。また、かなり血糖値が高くないと症状は現れません。 とくに肥満、運動不足、糖尿病の家系にある方などは会社の健診や人間ドッグなど、定期的に健診を受けることをおすすめします。
- 健診で尿糖や高血糖を指摘されたら症状がなくても受診しましょう
- 高血糖症状がある方はすぐに受診しましょう
- 糖尿病と診断されたら定期受診、検査、治療を継続していきましょう
高血糖の症状
- 異常にのどが渇く
- よく飲み物を飲む
- トイレの回数、量が増えた
- だるい、疲れやすい
- 食べてもやせてきてしまう など
このような症状はかなり血糖値が高くなければ現れません。糖尿病は症状がないから大丈夫とは決して言えません。糖尿病と診断された時にはむしろ症状がない方が多いかもしれません。また身体がだるい、疲れやすいと感じていても仕事が忙しいせいだ、あるいは、やたらとのどが渇くのは暑くて汗をよくかくせいだ、と思いこみ高血糖症状と気がつかない方もいらっしゃいます。
症状がないからといって放置しておくと、気がつかないうちに糖尿病を悪化させてしまう可能性があります。また糖尿病の初期から動脈硬化はすでに始まっているといわれており、将来的に合併症の進行を早めてしまう危険性もあります。
糖尿病の合併症
糖尿病は病気のデパートと言われるぐらい合併症が多くあり、そのことが患者さんのQOLに大きく影響します。
- 細い血管に起こる合併症
いわゆる糖尿病3大合併症と呼ばれ、眼・腎臓・神経の障害です。
眼 :糖尿病網膜症
腎臓:糖尿病腎症
神経:糖尿病神経障害 - 太い血管に起こる合併症
脳梗塞、心筋梗塞、末梢動脈疾患など - その他の合併症
骨病変、歯周病、認知症など
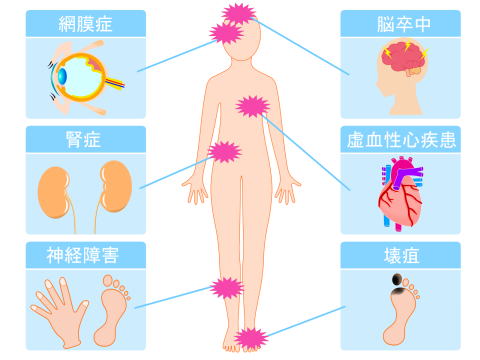
まず代表的なのは細小血管症といって毛細血管が高血糖状態に長い期間さらされることにより障害を受けます。血管が傷ついたり、詰まったり流れが悪くなりそれにつながる臓器の障害がでます。その変化はゆっくり進行するため症状がでにくく、症状が出たときはかなり進行しています。目の網膜、腎臓、神経が三大合併症と言われます。
次に大血管症として動脈硬化の疾患があります。冠動脈疾患の心筋梗塞、狭心症。脳血管障害としては脳梗塞が脳出血より多いことが知られています。また足の動脈硬化として末梢動脈疾患があり、足の冷感、疼痛、間欠性跛行がみられ重症化すると潰瘍や壊疽の原因になります。
糖尿病があると足に色々な病変が起きます。多いのは白癬症(水虫)、足や足趾の変形や胼胝。進行すると潰瘍や壊疽などです。
骨病変としては、骨質低下による骨折の増加がみられます。手の病変では腱鞘炎でばね指やこわばりを示し、手根管症候群やデュプイトラン拘縮を起こすことがあり整形外科の受診が必要になります。
歯周病が多いことは知られており、糖尿病が悪化すると歯周病が悪くなります。逆に歯周病が悪くなると糖尿病が悪くなります。奥歯がなくなると柔らかな食物を多くとるようになり炭水化物の摂取が増えて、繊維質の摂取がへります。
最後に認知症が2倍以上増えるといわれています。特に重症低血糖があると認知症発症のリスクを高めます。反対に認知症があると血糖コントロールが不良になります。
このように糖尿病には多くの合併症があります。発症を予防し重症化を防ぐには普段の食事、運動、通院を励行しましょう。
糖尿病3大合併症
糖尿病網膜症
糖尿病網膜症とは、網膜の血管が障害される病気であり、成人の失明の原因の第2位です。
網膜とは眼球をカメラに例えるとフィルムに当たる部分で、私たちが物を見るために重要な役割をしています。
糖尿病で血糖が高い状態になると体中の血管に大きな負担がかかりますが、網膜は細かい血管が密集しているため、この影響を特に受けやすくなります。
網膜症は視力低下などの自覚症状がないまま進行するため、症状が出現したときにはすでに重症になっていることがあります。最悪の場合、眼底出血や網膜剥離を伴って失明してしまう場合もあります。
一方で、網膜症は早い段階から適切な治療を行うことで発症を抑えたり、進行を遅らせることができるので、早期発見・早期治療がとても大切になってきます。糖尿病のある方は目に異常を感じなくても、眼科医による定期的な眼底検査を受けましょう。
当院では糖尿病と診断された方にはまず眼科受診をお願いしています。その際には糖尿病連携手帳を持参していただき、網膜症の有無、眼底検査、眼圧検査、視野検査などの結果を可能であれば記入してもらってきてください。
また、眼科の定期受診が途切れてしまっている方には眼科を受診するよう声をかけさせていただいています。
網膜症の発症や進行の予防には、血糖コントロールがもっとも大切です。血糖コントロールについて不安なことやわからないことがある場合は、いつでも声をかけてください。
※眼底検査を受けた後は瞳孔が開いた状態になるため、検査終了後4~5時間は車の運転や細かい手作業などができません。
その他の眼疾患
- 糖尿病と白内障
白内障とは、水晶体(カメラでいうとレンズのはたらきをする部分)が白く濁ってしまい、視界がかすんだり、視力が低下してしまう病気です。白内障の原因は多くが加齢によるものですが、糖尿病がある方では、血糖の高い状態が長期間にわたることで若い方でも発症することがあり、その場合進行するスピードが速い傾向があります。 - 糖尿病と緑内障(血管新生緑内障)
糖尿病網膜症が悪化すると虹彩(カメラでいうとしぼりにあたる部分)に新生血管という血管がでてきます。これが房水(眼球をみたす体液のこと)の流れをふさぐことで眼圧が高くなり、視神経が圧迫されて、視界が狭くなったり、視力が低下したり、ついには失明することもあります。
この血管新生緑内障は自覚症状が少なく、気づかないうちに進行していることがあるので、定期受診を受けましょう。
また、治療では糖尿病網膜症の早い段階でレーザー治療を受けていることが重要となってきます。
糖尿病性腎症(記載途中)
腎臓では始めに尿に微量のアルブミンが出現します。それが次第に増加して尿に蛋白が多くでるようになり浮腫みがでるようになります。そのころには腎臓の機能は低下してきて最終的には尿毒症となり血液透析が必要となります。透析の原因疾患は糖尿病が第一位です。主治医に尿にアルブミンが出ているのか腎機能はどうなのか聞いてみましょう。
糖尿病性神経障害(記載途中)
神経の障害で多いのは足先や足裏のしびれ感や違和感です。進行すると感覚が鈍くなり小さな怪我に気づかなくなることもあります。自立神経の障害もあり便秘などの胃腸障害や起立性低血圧を起こします。
糖尿病の治療
糖尿病の治療の基本は食事療法、運動療法、薬物療法の3つです。合併症の発症、進行を抑えるために必要な治療です。自分にとって具体的にどのような治療が一番良いのかを糖尿病の専門医師とともに、決定されていくことをおすすめします。また、糖尿病とともに生きていくうえで大切なことは治療の中断をされないことです。症状がなくても定期的に検査を受け、糖尿病の状態や合併症の有無を把握しておくことが大切です。
食事療法
食事療法は糖尿病治療の基本です。
良好な血糖コントロールを保ちながら、さまざまな合併症を防ぐことを目的としています。
① 適正な摂取エネルギー量の食事
体格(身長・体重)と身体活動量で、1日の食事で摂取する適正なエネルギー量が決まります。年齢・性別・身長・体重・日々の生活の過ごし方によって各自違いますので、主治医と相談して決めましょう。
1日の適正なエネルギー量(kcal)= 標準体重(kg)(注1) × 身体活動量(注2)
| 注1 | 標準体重 標準体重(kg)= 身長(m)× 身長(m)× 22 |
| 注2 | 身体活動量 ・軽い労作(デスクワークが多い職業など):25~30 ・普通の労作(立ち仕事が多い職業など): 30~35 ・重い労作(力仕事が多い職業など) : 35~40 |
② 健康を保つために必要な栄養素
炭水化物 : 摂取エネルギーの50~60%
たんぱく質:標準体重1kg当たり1.0~1.2g(約5:~80g)
脂質 : 摂取エネルギーの20~25%
ただし、糖尿病性腎症などの合併症や脂質異常の有無に留意して、炭水化物摂取比率の増減を考慮しましょう。
③ 血糖コントロールをよくする食事
朝食の欠食・遅い夕食・食事時間が不規則・早食いなどの食習慣の乱れを改善し、1日3食とり、食事時間を規則的に、食事の量を均等にゆっくりよくかんで、野菜を最初に食べて、規則的な食習慣と食行動にしましょう。
④合併症を防ぐ食事
・食塩を減らす : 高血圧症の予防・治療 (高血圧合併症:1日食塩6g未満)
・コレステロールや飽和脂肪酸を含む食品は控える: 脂質異常症の予防・治療
・食物繊維を増加させる : 1日食物繊維量20g~25g
運動療法
糖尿病の運動療法は、血糖値のコントロールやインスリン感受性の向上に効果的です。定期的な運動は体重管理や心血管疾患の予防にもつながります。全体的な健康維持と合併症の予防に役立ちます。
有酸素運動(エアロビクス運動)
- 例: ウォーキング、ジョギング、サイクリング、水泳など。
- 効果: 血糖値の低下、心血管疾患の予防、体重管理に効果的。
- 頻度: 週に150分以上、30分程度の運動を5日以上行うことが推奨されます。
筋力トレーニング
- 例: ダンベルや自重を使った筋力トレーニング(スクワット、腕立て伏せなど)。
- 効果: 筋肉量の増加により、基礎代謝が向上し、インスリン感受性が改善されます。
- 頻度: 週に2〜3回、全身をバランスよく鍛えることが推奨されます。
柔軟性運動(ストレッチ)
- 例: ヨガ、ピラティスなど。
- 効果: 血流の改善、筋肉の柔軟性向上、ストレス軽減。
- 頻度: 毎日または運動前後に行うことが望ましい。
高強度インターバルトレーニング(HIIT)
- 例: 短時間で高強度の運動と休憩を交互に行うトレーニング(例:スプリントとウォーキングの交互)。
- 効果: 短時間で効率的にカロリーを消費し、インスリン感受性を改善します。
- 頻度: 週に2〜3回程度、体調に応じて行います。
注意点
- 運動前後の血糖値チェック: 特にインスリン治療中の場合、運動前後に血糖値を確認し、低血糖を防ぐことが重要です。
- 無理しないこと: 体調に合わせた運動を行う為にも、運動を始める前にご相談ください。
- 水分補給: 運動中の脱水症状を防ぐため、適切に水分を補給します。
運動療法は、薬物療法と併用することで、より効果的に血糖値をコントロールする助けになります。
薬物療法
経口血糖降下薬
現在糖尿病には7種の経口血糖降下薬があり、それぞれに特徴があります。患者様それぞれの体質にあった薬を処方しております。
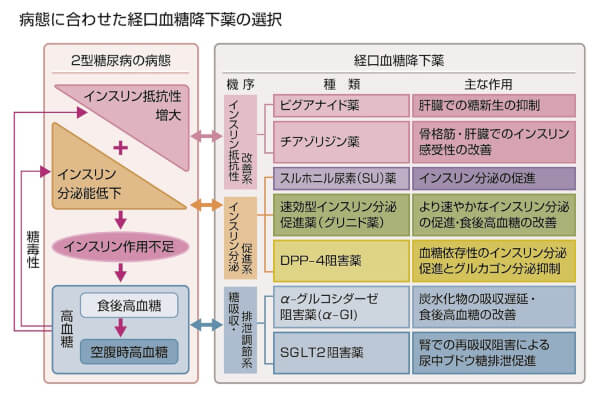
最近ではSGLT2阻害薬の効果が注目されております。尿中に糖を排泄させることで体重減少、血糖低下の作用があります。また血糖降下、体重減少のみではなく糖尿病腎症の進行抑制、心筋梗塞・脳梗塞などの心血管イベントの抑制にも効果がみられ大変注目されております。
GLP-1受容体作動薬
GLP-1受容体作動薬は、食事時に小腸から分泌されるホルモンで、すい臓に働きインスリン分泌を促します。血糖値が高くない時には作用しません。食事をして血糖値が上がったときにインスリン分泌を促し血糖を下げるので低血糖を起こしにくいと言われています。また食欲中枢に働きかけ、食欲の抑制や体重の減少が期待できる薬剤です。
GLP-1受容体作動薬は自己注射です。毎日注射をする薬剤と週に1回注射する薬剤があります。
インスリン療法
今までの研究において2型糖尿病の方はインスリンを分泌するすい臓のβ細胞量の減少がみられるということがわかっています。また糖尿病の悪化や糖尿病歴が長くなると徐々にインスリン分泌能は低下すると言われています。ある程度インスリン分泌能が残っている間は経口血糖降下薬やGLP-1製剤の使用により血糖の改善が見込めますが、糖尿病が進行しインスリン分泌能が低下すると内服薬だけでは改善が見込めず、インスリンの補充が必要となります。いたずらに飲み薬で長期の治療をするより早期にインスリン注射をされるほうが、糖尿病の合併症の防止や進行阻止に有効とも言われています。
また急激に血糖コントロールが悪化すると“糖毒性”といって内服薬では血糖値が下がらない状態に陥ります。このような場合にもインスリンの治療が必要となります。
当院では、インスリン治療が必要な方には適切な時期にインスリン治療の導入をお勧めしております。血糖測定をしていただきながら適切なインスリン量を補い血糖コントロールしていきます。
糖毒性(とうどくせい)とは
高血糖そのものがインスリンの働きを悪くしてしまい、高血糖がさらなる高血糖を引き起こしている状態のこと。
自己注射は外来で始められます

インスリンやGLP-1注射は自宅でご自身の皮下(主におなか)に注射をします。最初は自分で注射をすることに抵抗を感じる方もいらっしゃいますが、現在はペン型の注射器や注射針の改良により痛みを訴える方は少なく、注射の手技は簡便なものになっています。
医師や看護師が分かりやすく説明しますのでご安心ください。
低血糖について
低血糖とは
血液中のブドウ糖の濃度すなわち血糖値が低下することです。
低血糖によって脳の神経細胞がエネルギー(ブドウ糖)不足の状態となっていることを体に知らせるために低血糖症状が現れます。これは病気ではありません。正常な人でも低血糖は起こりえますが血糖値が下がるとインスリン分泌が減り、血糖を上げるホルモンが分泌されるので、それ以上血糖が下がりすぎないように調節されています。
正常な人では血糖値が60mg/dl以下になれば症状が出るといわれていますが、糖尿病の方で薬物療法をされている方は70mg/dl以下であれば自覚症状がなくても低血糖として対応します。また自覚症状があれば70mg/dl以上でも低血糖とします。
低血糖症状

低血糖の症状は最初に交感神経症状が現れます。一般的に70㎎/dl以下になってくると空腹感、力が入りにくい、冷汗、頻脈(どきどきする)、手指の震え、不安感、怒りっぽくなる、顔面そうはくなどの症状が出ます。
さらに血糖値が50mg/dl以下になると中枢神経症状が出るといわれています。眠気、頭痛、目のかすみ、集中力の低下、生あくび、混乱などです。
さらに進むと異常行動、命の危険があるけいれん、昏睡(意識のない状態)などといった重症低血糖となり、人の手をかりなければならない状態になってしまいます。
低血糖時の対応
①自分で対応できるとき(意識があるとき)
- 低血糖かなと感じたときや普段となんとなく感じが違うときは低血糖を疑いましょう。我慢せずに血糖自己測定ができる方はすぐに血糖値を測定しましょう。症状やその出方には個人差があります。また、測定することで低血糖状態を早期に発見できます。
- 血糖値が70mg/dl以下を確認したら、また血糖測定できない場合はブドウ糖10gをすぐに服用します。ブドウ糖がない時は砂糖20gを服用します。ブドウ糖や砂糖を含む清涼飲料水150から200mlでもかまいません。
ブドウ糖は他の糖に比べて吸収が早く、すぐに効果が期待できるため低血糖の対処に適しています。
- 15分間経過しても症状が改善しない、あるいは血糖値が低いままのときはもう一度同じことを繰り返します。その後は食事をとることができれば食事をします。食事ができなければクッキー、クラッカーなどをとってください。
②自分で対応できないとき(意識がもうろうとしているとき)
意識障害を起こしかけている特徴的な症状はボーっとしている、話しかけても返事をしないなどです。もし本人の意識がないときは、身近な人や家族などに、口腔にブドウ糖か砂糖を濡らしてすりこむなどの応急処置をしてもらい、すぐに救急車を呼びましょう。
また、家族の方がグルカゴン点鼻もしくはグルカゴン注射を行うこともあります。緊急時の対応を主治医とよく相談しておきましょう。
- グルカゴン点鼻
低血糖時の救急治療薬として「バクスミ―点鼻粉末剤3mg」が日本で発売されました。
1回使い切りの製剤で鼻粘膜から吸収されるため、重症低血糖で意識消失している人に対して使用します。薬剤は点鼻容器に充填されており、緊急時には容易にそして迅速に使用できます。医師が処方し、使用方法を家族に説明します。 - グルカゴン注射
1型糖尿病の方や、重症低血糖を起こす可能性のある方は、血糖を上げるグルカゴン1mgを家族に注射してもらいます。数分のうちに意識がもどりますからそのあとブドウ糖をとります。
グルカゴンはあらかじめ医師が処方し、使用方法を家族に説明します。
普段から低血糖の対処方法や緊急時について家族や身近な方と確認しておきましょう。
具体的な使用方法などは主治医に問い合せ、しっかり説明を受けてください。
低血糖対応時の注意点
- チョコレート、飴などは血糖の上昇に時間がかかるため、注意が必要です。また人口甘味料は血糖値を上げないので低血糖の対処には適していません。
- 意識があるときは自分で対処できますが、意識がないときは周囲の人に助けてもらわなければなりません。もしもの時に備えて身近な人や、家族にも低血糖について知ってもらうことも大切です。また、普段からブドウ糖とともに、糖尿病手帳や糖尿病カードなども携帯することをおすすめします。
低血糖を起こす可能性のある薬剤
- インスリン製剤
自己注射をしてインスリンを補います。 - スルホニル尿素薬(SU薬)
すい臓からのインスリン分泌を促進します。 - 速効型インスリン分泌促進薬(グリニド薬)特にシュアポスト(商品名)
服用後短時間ですい臓からのインスリン分泌を促進します。
服用してから食事までの時間があいてしまうと低血糖を起こしやすくなります。
現在服用している薬が低血糖を起こす可能性があるかどうか確認しておきましょう。
上記の薬剤を使用している方は必ずブドウ糖を携帯しましょう。
低血糖を起こしやすい状況
上記の低血糖を起こす可能性のある薬剤を服用している方で、食事の量(炭水化物の量)がいつもより少ないとき、食事の時間が遅れたとき、運動の量や時間が多いとき、空腹時の運動や入浴後など、簡単にいえばお腹がすきやすいときに低血糖は起こりやすくなります。
また炭水化物をとらずにアルコールを過剰に摂取したときにも低血糖になる可能性があるので飲酒については主治医とよく相談してください。
インスリン量や薬の量を増やしたとき、あるいはインスリン量や飲み方を間違えてしまい効きすぎてしまったとき、薬の効果を高める他の薬を併用したときなども低血糖を起こす可能性があります。
いつもと変わらない生活をしているにも関わらず低血糖が頻繁に起きてしまう場合は、薬の調整をする必要がありますので主治医と相談してください。
低血糖の予防
低血糖が起きたらどんな症状が出て、どのような状況だったのか必ず確認しましょう。
低血糖になった状況を振り返ることによってその原因がわかれば、次に予測することも可能ですし、症状がわかれば迅速に対処できるようになります。
また、生活パターンに合わせてインスリンを減量したり、補食をするなどの低血糖予防策をあらかじめ医師と決めておく場合もあります。例えば、ハイキングや野球やサッカーの試合、スキー、ゴルフなど特に普段より多く運動するときや、絶食の検査を受けるときなどです。
運転をする方は必ず車内の運転席付近にブドウ糖などを常備してください。
血糖自己測定をしている方は運転前に血糖値を確認しておきましょう。
低血糖は交通事故につながる可能性もありますので細心の注意をして低血糖を防がなければなりません。
無自覚性低血糖を起こす可能性がある方で運転する場合は主治医とよく相談してください。
無自覚性低血糖
交感神経の症状を示さずに突然中枢神経症状を示し意識障害などを起こしてしまう低血糖を無自覚性低血糖といいます。血糖値が低いことに気づかず発見が遅れると低血糖性昏睡になってしまう危険性があり注意が必要です。
無自覚性低血糖の誘因は普段から低血糖や夜間の低血糖を繰り返していることがあげられます。また自律神経の障害があると、低血糖の症状が出ないため自覚できなくなります。
一度無自覚性低血糖を起こすと1ヶ月くらい重症低血糖が再発しやすくなるためより注意が必要です。
低血糖症状がわかりにくい方は、血糖自己測定(SMBG)を積極的に行い血糖の変動を把握する必要があります。また最近では持続血糖モニター(CGM)が発売され、皮下に装着したセンサーによってグルコースを継続的にモニタリングし、血糖の動きを点ではなく線で把握することができるようになりました。また低血糖を予測して音で知らせてくれるアラート機能がついている機器もあります。これらの機器をうまく活用し、重症な低血糖を起こさないように血糖コントロールしていくことが大切です。
低血糖と合併症
低血糖は患者さんにとってとても不快なことです。とくに夜間の低血糖は患者さんのQOLを低下させることが知られています。また糖尿病性網膜症が進行している場合は低血糖をきっかけに眼底出血を惹起することがあります。
米国のACCORD試験で動脈硬化のリスクの高い患者に血糖値を強力に下げたところ死亡数が増え試験が途中で中止になりましたが、その原因は低血糖であると分析されています。
高齢者の低血糖
低血糖は高齢者の転倒、骨折のリスクを高めるだけでなく、認知症も増えるとされています。
近年、持続血糖モニタリング(CGM)機器の発売よって、24時間持続して血糖変動が把握できるようになりました。スルホニル尿素薬(SU薬)服用の方でHbA1cが6%台ぐらいになると夜間の低血糖が増える報告がなされました。
糖尿病学会では高齢者の血糖目標値はインスリン注射、スルホニル尿素薬(SU薬)服用のかたは高めに設定されるようになりました。詳しくは主治医と相談してください。
低血糖を心配するあまり自己判断で薬をやめたり、過剰に糖分をとってしまうと血糖コントロールが悪化してしまう可能性があります。
低血糖について理解し正しく対処できるように、日ごろからご自身の血糖値を把握しておくことが大切です。
インスリン療法中の方の血糖自己測定(SMBG)は保険適応となります。測定した記録を受診時に確認させていただきます。
低血糖を起こす可能性のある薬剤を内服中の方でも自費購入で血糖自己測定(SMBG)をしていただけます。主治医にご相談ください。
糖尿病とフレイル
フレイルとは筋力低下により運動機能の低下がみられ転倒しやすい状態になります。また認知機能の低下や抑うつ状態を伴いやすく要介護状態に陥りやすい状態です。高血糖状態がつづくと蛋白の異化がおきることから糖尿病の方は非糖尿病の方とくらべて若年でフレイルに陥りやすいことがわかっています。
昨今はコロナウイルスの流行により運動量の低下を自覚されている方もいるのではないでしょうか。運動不足はそれ自体が筋力低下に繋がるだけではなく、二次的におこる血糖上昇がさらに筋肉量を低下させるという悪循環に陥ってしまいます。正しくコロナウイルスを恐れ、フレイルにならないよう日々の生活を送っていただきたいと思います。
フレイルの対策には大きく食事療法、運動療法、血糖コントロールが挙げられます。
食事療法については2019年「糖尿病診療ガイドライン」において改定がなされ、高齢の方ほど摂取総エネルギー量の目標を高めに設定する提言がなされました。高齢者における極端なダイエットはフレイルにつながります。体重だけではなく、体内の筋肉量と内臓脂肪量の割合も非常に重要です。しっかりとタンパク質も含めてバランスのよい食事を心がけましょう。
また筋力維持のためには運動量が重要であり、転倒予防に有効な運動として、レジスタンス運動、バランス運動、有酸素運動などを 組み合わせた複合運動や、話をしながら歩行を行うなどの二重課題運動が推奨されています。
また最後に血糖コントロールについてですが、昨今高血糖だけではなく、低血糖は転倒、骨折や認知症のリスクをたかめフレイルにつながることが着目されています。そのため高齢者糖尿病診療ガイドライン2017において高齢者においてはADLや薬剤の低血糖リスクにより目標HbA1cを個別に設定する提言がなされました。高血糖だけではなく低血糖に注意した薬剤治療が重要となります。
当院では栄養士による個別の総エネルギー量の指導、患者様のADL、認知機能を考慮し低血糖を起こさぬようリスクを配慮した治療を心がけております。ご心配な方は大船駅徒歩2分に位置する高井内科クリニックまでいつでもご相談ください。
Takai internal medicine clinic高井内科クリニック
電話でお問い合わせ
| 受付時間 | 月 | 火 | 水 | 木 | 金 | 土 | 日/祝 |
|---|---|---|---|---|---|---|---|
| 8:30~12:30 | ● | ● | ● | ● | ● | ● | - |
| 14:30~18:15 | ● | ● | ● | ● | ● | ▲ | - |
- 土曜の午後は受付16:30まで
- クレジットカード決済対応
- 診療科目
- 糖尿病内科
- 甲状腺内科
- 生活習慣病
- 一般内科(呼吸器・循環器・消化器など)
- 住所
- 〒247-0056
神奈川県鎌倉市大船1-26-27 日生ビル1FGoogle map
- アクセス
- JR大船駅笠間口より松竹通りを東へ200m徒歩2分。西友向かいになります。
- 駐車場
- 門前薬局提携無料駐車場あり

